U não nếu không được phẫu thuật kịp thời, nguy cơ tử vong hoặc di chứng như liệt nửa người và mất khả năng ngôn ngữ là rất cao.
Tin mới y tế ngày 26/12: Ứng dụng Robot AI mổ u não cứu bệnh nhân
U não nếu không được phẫu thuật kịp thời, nguy cơ tử vong hoặc di chứng như liệt nửa người và mất khả năng ngôn ngữ là rất cao.
Mổ Robot AI cứu sống bệnh nhân mắc u mạch máu não nguy hiểm
Nam bệnh nhân 26 tuổi tên Tú khi phát hiện bất thường về sức khỏe đã đến bệnh viện thăm khám. Kết quả chụp MRI 3 Tesla đã phát hiện anh Tú mắc khối u mạch máu thể hang tại vùng đồi thị bên trái, kích thước 3×3 cm, đã chảy máu bên trong u.
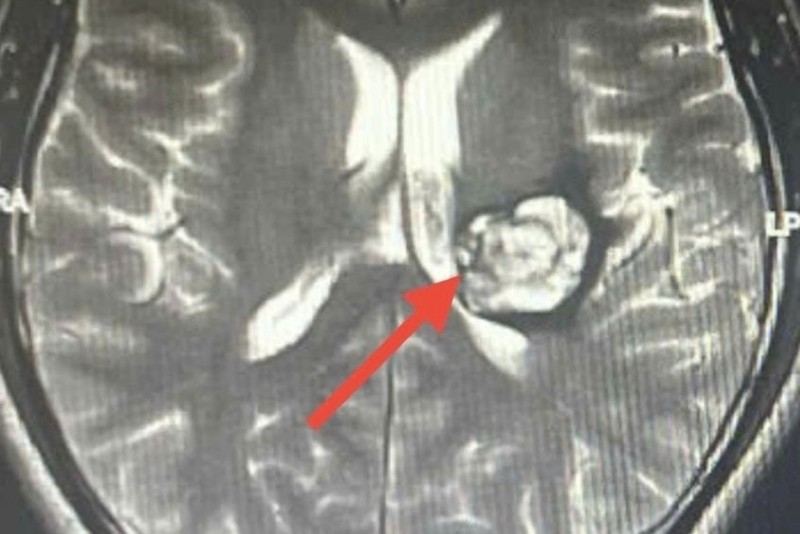 |
| Hình ảnh u não của bệnh nhân. |
Đây là vị trí rất nguy hiểm, đồi thị nằm sâu trong đại não và đóng vai trò trung tâm trong việc dẫn truyền các xung động thần kinh. Tổn thương tại khu vực này có thể gây tử vong hoặc để lại di chứng nặng nề về thần kinh.
ThS.BS.CKII Mai Hoàng Vũ, Khoa Phẫu thuật Thần kinh, Bệnh viện Đa khoa Tâm Anh TP.HCM cho biết, tình trạng chảy máu trong khối u khiến kích thước của u tăng nhanh, nguy cơ vỡ đột ngột dẫn đến chảy máu sâu trong não trái và đột quỵ xuất huyết não.
Nếu không được phẫu thuật kịp thời, nguy cơ tử vong hoặc di chứng như liệt nửa người và mất khả năng ngôn ngữ là rất cao. Anh Tú đã có triệu chứng tê yếu nửa người phải từ 6 tháng trước, nhưng do mức độ rủi ro quá cao, anh chưa thể phẫu thuật tại các cơ sở y tế khác.
Sau khi được điều trị nội khoa mà triệu chứng ngày càng tăng, gia đình anh đã tìm đến Bệnh viện Đa khoa Tâm Anh TP.HCM. Sau hội chẩn sâu, các bác sỹ đã quyết định phẫu thuật loại bỏ u cho anh Tú bằng robot mổ não và tủy sống ứng dụng trí tuệ nhân tạo (AI) Modus V Synaptive, giúp đảm bảo an toàn trong quá trình phẫu thuật và bảo vệ tối đa chức năng thần kinh.
Nhờ robot có khả năng hòa hình MRI, DTI, CT, DSA… bác sỹ có thể quan sát rõ ràng vị trí và cấu trúc của khối u, cũng như mối quan hệ của u với các bó sợi thần kinh và các cấu trúc não lành. Điều này giúp các bác sỹ chủ động chọn đường mổ tối ưu và giảm thiểu rủi ro cho bệnh nhân.
Trước cuộc mổ chính thức, các bác sỹ đã sử dụng tính năng mổ mô phỏng của robot AI để lên kế hoạch mổ chi tiết, dự đoán các tình huống và rủi ro có thể phát sinh. Từ đó, các bác sỹ có thể chủ động điều chỉnh trong suốt quá trình phẫu thuật.
Cuộc mổ được thực hiện theo đúng kế hoạch, bác sỹ tiến hành rạch da tại vùng thái dương bên trái, mở đường mổ dài 5 cm và tiếp cận vào khối u theo đường đi của các bó sợi thần kinh.
Sau 3 giờ, ca mổ đã thành công, khối u được loại bỏ hoàn toàn mà không gây vỡ mạch máu não. Việc sử dụng robot AI giúp bảo tồn tối đa các sợi thần kinh và cấu trúc não lành.
Sau mổ hai ngày, anh Tú hồi phục tốt, triệu chứng nói khó đã hết và không có biến chứng. Tuy nhiên, sức cơ nửa người phải của anh cải thiện chậm, bác sỹ khuyến nghị anh duy trì tập vật lý trị liệu trong khoảng 6-12 tháng tới. Dự kiến anh Tú sẽ xuất viện trong vài ngày tới và tái khám một tuần sau.
Bác sỹ Vũ cho biết, anh Tú mắc khối u mạch máu thể hang bẩm sinh, lành tính, và ca mổ đã loại bỏ hoàn toàn khối u, kể cả bao u, giúp tránh nguy cơ tái phát.
Tại Việt Nam, chúng ta không có số liệu chính thức chẩn đoán khối u não và tỷ lệ người bệnh mắc u não mỗi năm. Tính riêng Bệnh viện Hữu nghị Việt Đức, mỗi năm nhận khám và điều trị hơn 2.500 người bệnh u não.
U não có thể điều trị được. Nhiều loại u não được điều trị sớm, kịp thời, đúng phác đồ và bệnh nhân có thể sống, lao động và làm việc bình thường.
Điều trị u não có ba phương pháp chính gồm phẫu thuật, xạ trị và hóa trị. Tùy từng trường hợp cụ thể, bác sỹ sẽ quyết định phương pháp điều trị nào hiệu quả nhất, hoặc có khi phải phối hợp nhiều phương pháp với nhau.
Khối u não ở trẻ em khác với người lớn. Thời gian sống thêm của trẻ em thường dài hơn và 69% trẻ em sẽ được cứu sống sau điều trị u não.
Thầy thuốc sẽ cân nhắc tới tác dụng phụ của phương pháp điều trị trước khi quyết định. Phương pháp điều trị ít tác dụng phụ sẽ được ưu tiên.
“Bệnh nhân sẽ sống thêm được bao nhiêu lâu?” là câu hỏi của bệnh nhân và gia đình bệnh nhân u não thường đặt ra với thầy thuốc.
Trả lời cho câu hỏi này, PGS-TS.Đồng Văn Hệ, Phó Giám đốc Bệnh viện Hữu nghị Việt Đức, Giám đốc Trung tâm Phẫu thuật thần kinh cho biết, câu trả lời không giống nhau cho tất cả mọi người.
Một số bệnh nhân u não có thể sống khỏe mạnh bình thường và tuổi thọ không giảm đáng kể sau khi được điều trị u não. Một số khác có thể sống thêm vài tháng hoặc vài năm. Một số u não phát triển rất nhanh, khối u lớn nhanh sau vài tuần hoặc vài tháng. Một số trường hợp khác phát triển rất chậm, mỗi năm tăng thêm 2 – 3mm.
U não có thể tái phát sau điều trị, nhưng cũng có loại không tái phát hoặc u không phát triển to hơn sau nhiều năm. Chính vì vậy, chúng ta phải được khám, tư vấn và theo dõi u não liên tục, thường xuyên.
Thời gian sống thêm sau khi điều trị u não phụ thuộc vào rất nhiều yếu tố như: loại u, tuổi bệnh nhân, vị trí, kích thước, phương pháp điều trị…
Tại Mỹ, khoảng 20% bệnh nhân u não ác tính sống thêm trên 5 năm sau khi điều trị. Ở trẻ em, tỷ lệ u não ác tính sống thêm trên 5 năm cao tới 72 %.
Trẻ em dưới 3 tuổi có thời gian sống thêm sau điều trị ngắn hơn so với trẻ em từ 3-16 tuổi. Trong số các loại u não, u tế bào thần kinh đệm đa hình thái ác tính (glioblastoma multiforme) là loại có thời gian sống thêm sau mổ ngắn nhất.
Đối với u màng não, người bệnh có thể được chữa khỏi hoàn toàn nếu khối u lành tính, phẫu thuật sớm và cắt bỏ hoàn toàn. Người bệnh có thể sống bình thường.
Nhầm lẫn giữa viêm dạ dày và nhồi máu cơ tim
Ông Liêm, 57 tuổi, đã phải đối mặt với cơn đau ngực dữ dội kéo dài suốt 7 ngày mà không hay biết mình bị nhồi máu cơ tim cấp. Ban đầu, ông chỉ cảm thấy nóng rát sau xương ức, kèm theo trào ngược, ợ chua và khó thở.
Dựa trên những triệu chứng này, bác sỹ tại bệnh viện địa phương chẩn đoán ông bị trào ngược dạ dày và kê thuốc điều trị. Tuy nhiên, tình trạng của ông không cải thiện và ông tiếp tục các triệu chứng kéo dài.
Vài ngày sau, khi đến phòng khám để kiểm tra dạ dày, ông Liêm được đo điện tâm đồ (ECG) và phát hiện dấu hiệu nguy hiểm của nhồi máu cơ tim cấp.
ThS.Phan Thị Hoàng Yến, chuyên gia tim mạch, cho biết điện tâm đồ của ông có ST chênh lên, một dấu hiệu rõ ràng của nhồi máu cơ tim.
Kết quả xét nghiệm máu cho thấy mức troponin của ông lên tới 3.048 ng/L, trong khi mức bình thường chỉ dưới 14 ng/L, cho thấy mức độ tổn thương cơ tim nghiêm trọng. Siêu âm tim cũng ghi nhận chức năng thất trái suy giảm mạnh, với vùng mỏm tim không còn co bóp.
Dù không có các triệu chứng điển hình như đau ngực dữ dội hay đổ mồ hôi lạnh, ông Liêm đã nhầm lẫn các triệu chứng với bệnh lý tiêu hóa. Điều này cho thấy mối liên hệ giữa tim và hệ tiêu hóa, khi cả hai đều bị chi phối bởi dây thần kinh phế vị, khiến cơn đau do nhồi máu cơ tim dễ bị nhầm lẫn với đau dạ dày.
Sau khi phát hiện tình trạng nguy kịch, các bác sỹ tại đây đã nhanh chóng triển khai các biện pháp cấp cứu, theo dõi chặt chẽ tình trạng bệnh nhân và chuẩn bị cho can thiệp mạch vành.
ThS.BS.CKII Võ Anh Minh, Phó trưởng Khoa Tim mạch Can thiệp cho biết, chức năng tim của ông Liêm đã giảm hơn một nửa so với bình thường. Kết quả chụp mạch vành cho thấy động mạch vành trái bị tắc nghẽn nghiêm trọng.
Ông Liêm đã được chỉ định đặt stent khẩn cấp để tái thông mạch vành, phục hồi lưu lượng máu tới cơ tim. Nhờ sự can thiệp kịp thời, tình trạng suy tim của ông Liêm được cải thiện nhanh chóng. Sau 2 ngày, ông có thể đi lại nhẹ nhàng và ăn uống bình thường, được xuất viện với chỉ định dùng thuốc hồi phục chức năng tim và chống đông để tránh tái hẹp.
Bác sỹ Minh nhấn mạnh rằng nhiều bệnh nhân nhồi máu cơ tim không nhận ra các triệu chứng của mình, dẫn đến việc nhập viện quá muộn.
Theo Hiệp hội Tim mạch châu Âu và Mỹ, “thời gian vàng” để tái thông mạch máu trong điều trị nhồi máu cơ tim là dưới 60 phút. Tuy nhiên, nếu nhập viện càng trễ, nguy cơ tử vong sẽ càng cao.
Bác sỹ khuyến cáo, khi có triệu chứng bất thường như đau ngực, khó thở, đau bụng, đầy hơi, chóng mặt, hay đau cổ, người bệnh nên đến cơ sở y tế uy tín để được thăm khám, đo điện tâm đồ, xét nghiệm máu nhằm phát hiện sớm và tránh những rủi ro nghiêm trọng.
Phát hiện viêm tủy xương từ triệu trứng đau gót chân
Bệnh nhân N.T.C, 67 tuổi, ở Ba Vì, Hà Nội, đã phải chịu đựng cơn đau gót chân phải suốt 5 tháng. Ban đầu, bà tự mua thuốc giảm đau và kháng viêm điều trị tại nhà, nhưng chỉ có cải thiện nhẹ mà không khỏi hẳn. Sau đó, bà quyết định đến Bệnh viện Đa khoa Medlatec để thăm khám và phát hiện mắc viêm xương tủy xương – một bệnh lý nhiễm trùng xương nghiêm trọng.
Khi nhập viện, bà C. chia sẻ với bác sỹ rằng cơn đau gót chân phải tăng lên khi đi lại và kéo dài suốt 5 tháng. Trước đó, bà đã chụp X-quang khớp cổ chân tại một cơ sở y tế địa phương và phát hiện gai xương gót, sau đó tự điều trị nhưng không hiệu quả.
Tại Medlatec, bác sỹ ThS.BSNT Trịnh Thị Nga đã chỉ định chụp X-quang và siêu âm gót chân, phát hiện ổ khuyết xương và áp xe dưới màng xương. Nghi ngờ viêm xương tủy xương, bác sỹ chỉ định thêm chụp cộng hưởng từ (MRI), kết quả cho thấy phù tủy xương, mất liên tục vỏ xương củ gót và tổn thương lan rộng ra các phần mềm lân cận. Bác sỹ chẩn đoán bệnh nhân mắc viêm xương tủy xương gót chân phải.
Viêm xương tủy xương là tình trạng nhiễm trùng xương do vi khuẩn hoặc virus xâm nhập vào xương qua ba đường chính: đường máu, nhiễm khuẩn trực tiếp (sau phẫu thuật hoặc chấn thương), hoặc từ các cấu trúc lân cận (viêm khớp, viêm phần mềm).
Trong trường hợp của bà C., dù không có tiền sử chấn thương hay phẫu thuật ở vùng gót chân, nhưng do công việc nông nghiệp và tiếp xúc nhiều với bùn đất, bà có thể đã bị nhiễm vi khuẩn qua các vết xước nhỏ ở chân. Qua thời gian, vi khuẩn xâm nhập sâu vào bên trong và gây viêm xương tủy.
Viêm xương tủy xương có thể diễn biến qua ba giai đoạn: cấp tính, bán cấp và mãn tính. Giai đoạn cấp tính thường có triệu chứng như đau dữ dội, sưng tấy, sốt cao và giảm vận động. Trong khi đó, các giai đoạn bán cấp và mãn tính có triệu chứng nhẹ hơn, nhưng nếu không được điều trị kịp thời, có thể dẫn đến biến chứng nghiêm trọng như viêm khớp nhiễm khuẩn, nhiễm khuẩn huyết, áp xe, gãy xương bệnh lý hoặc biến dạng xương.
Sau khi chẩn đoán, bác sỹ Nga đã chỉ định phẫu thuật nạo vét ổ viêm và sử dụng kháng sinh. Tuy nhiên, do vấn đề về bảo hiểm y tế, bà C. đã xin chuyển viện để tiếp tục điều trị.
Bác sỹ Nga khuyến cáo rằng khi gặp triệu chứng đau xương kéo dài, đặc biệt là đau gót chân kèm theo sốt, sưng tấy hay giảm vận động, người bệnh nên đến các cơ sở y tế uy tín để được thăm khám và điều trị kịp thời.
Viêm xương tủy xương có thể bắt nguồn từ những vết thương nhỏ nhưng không được chú ý, đặc biệt đối với những người tiếp xúc với đất bẩn hoặc môi trường dễ nhiễm khuẩn.
Viêm xương tủy xương có thể gặp ở mọi lứa tuổi, nhưng thường gặp ở trẻ em và chủ yếu do vi khuẩn tụ cầu vàng gây ra. Ngoài ra, một số vi khuẩn khác như liên cầu, trực khuẩn mủ xanh và nấm cũng có thể là nguyên nhân. Người bệnh có yếu tố nguy cơ như tiền sử chấn thương, tiếp xúc với môi trường bẩn, hoặc triệu chứng đau xương kéo dài cần được sàng lọc viêm xương tủy xương.
Nếu được điều trị kịp thời, viêm xương tủy xương có thể được kiểm soát, giúp người bệnh nhanh chóng phục hồi và tránh các biến chứng nguy hiểm. Do đó, việc phát hiện sớm và điều trị đúng cách là rất quan trọng để bảo vệ sức khỏe của mỗi người.
Nguồn: https://baodautu.vn/tin-moi-y-te-ngay-2612-ung-dung-robot-ai-mo-u-nao-cuu-benh-nhan-d235610.html
